Wat is een plexus coeliacus blokkade?
Een plexus coeliacus blokkade is een behandeling die we toepassen bij ernstige pijnklachten die zijn ontstaan door een tumor in de bovenbuikorganen, zoals de alvleesklier, maag of lever. Tijdens de behandelingen brengen we een blokkade aan in het zenuwnetwerk in uw bovenbuik. lees meerWat is een plexus coeliacus blokkade?
Een plexus coeliacus blokkade is een behandeling die we toepassen bij ernstige pijnklachten die zijn ontstaan door een tumor in de bovenbuikorganen, zoals de alvleesklier, maag of lever. Tijdens de behandelingen brengen we een blokkade aan in het zenuwnetwerk in uw bovenbuik; de‘plexus coeliacus’. Na de blokkade heeft u meestal minder pijn.Voor de behandeling
Voor de behandeling moet u nuchter zijn. Als u vaker een allergische reactie heeft gehad op röntgencontrastvloeistof, dan moet u dit aan uw arts laten weten. Soms kan het zijn dat u voor de behandeling moet stoppen met bloedverdunnende medicijnen. lees meerDe behandeling
De behandeling duurt ongeveer een half uur. Meestal krijgt u een ruggenprik. We spuiten behandelvloeistof in rondom uw zenuwnetwerk. lees meerDe behandeling
De behandeling duurt ongeveer een half uur. Meestal krijgt u een ruggenprik om uw buik te verdoven en zodat u tijdens de behandeling comfortabel op uw rug kunt liggen. Onder röntgendoorlichting brengen we 2 naalden in via uw rug. Vervolgens spuiten we contrastvloeistof in om te controleren of de naalden op de juiste plek zitten. Daarna spuiten we de behandelvloeistof in (meestal alcohol) rondom uw zenuwnetwerk. De behandeling kan in dagopname of tijdens een korte opname van 1 tot 3 dagen plaatsvinden.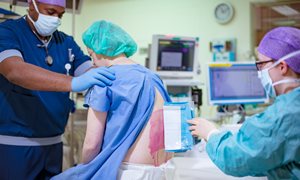
Spinale en epidurale anesthesie Ruggenprik
Bij spinale anesthesie verdoven we uw hele onderlichaam. Bij epidurale anesthesie krijgt u een injectie in uw rug op de hoogte van de plek waar u geopereerd wordt. lees meerSpinale en epidurale anesthesie Ruggenprik
Spinaal
Bij spinale anesthesie verdoven we uw hele onderlichaam. U krijgt een injectie laag onderin uw rug. De verdovingsvloeistof komt dan in de ruggenmergvloeistof terecht. Op deze plaats zitten zenuwen die naar het onderlichaam lopen. De verdoving zorgt ervoor dat het hele onderlichaam eerst warm en daarna gevoelloos wordt. Na een tijdje kunt u uw benen niet meer bewegen. Ook voelt u het niet als uw blaas vol raakt. De anesthesioloog let hier op. Soms is het nodig om na de ingreep de blaas te legen met blaaskatheter. Tijdens spinale anesthesie bent u tijdens de ingreep bij bewustzijn. Soms wordt deze vorm van anesthesie gecombineerd met sedatie.Epiduraal
Bij epidurale anesthesie krijgt u een injectie in uw rug op de hoogte van de plek waar u geopereerd wordt. Op die plek brengen we meestal ook een infuusslangetje in waarmee we tijdens en na de operatie extra verdovingsvloeistof kunnen toedienen. Omdat de verdoving ook de zenuwen naar de blaas kan verdoven, krijgt u een blaaskatheter. Deze ruggenprik wordt meestal gebruikt als aanvullende pijnstilling naast algehele narcose.Bijwerkingen
Onvoldoende pijnstillingHet kan gebeuren dat de verdoving niet voldoende werkt. U krijgt extra verdoving als dat mogelijk is. Helpt dat niet, dat dan kiest de anesthesioloog samen met u een andere vorm van verdoving, bijvoorbeeld algehele anesthesie.
Lage bloeddruk / trage hartslag
Door de ruggenprik daalt uw bloeddruk. Soms wordt ook uw hartslag traag. Dit merkt u door een duizelig of flauw gevoel. Daarom houdt de anesthesioloog uw hartslag en bloeddruk nauwkeurig in de gaten. Geef het zelf ook aan als u zich niet goed voelt. De anesthesioloog kan direct medicijnen toedienen om de bloeddruk te verhogen en de hartslag te versnellen.
Hoofdpijn
Na een ruggenprik krijgt u soms hoofdpijn. Dit heeft te maken met te lage druk in de ruggenmergsvloeistof. Deze hoofdpijn is anders dan een ‘gewone’ hoofdpijn omdat de pijn minder wordt bij plat liggen en verergert bij overeind komen. Meestal verdwijnt ze hoofdpijn binnen een week. Is de hoofdpijn zo hevig dat u in bed moet blijven, neem dan contact op met de afdeling Anesthesiologie.
Na de ruggenprik
Als de verdoving is uitgewerkt krijgt u langzaam weer gevoel en kunt u weer bewegen. Uw wond zal geleidelijk aan pijn gaan doen. Hiervoor krijgt u pijnstillers.Na de behandeling
Het resultaat van de blokkade is pas 1 of 2 dagen na de behandeling duidelijk. De meeste patiënten hebben na de behandeling minder pijn. Er is een kleine kans op complicaties. lees meerNa de behandeling
Het resultaat van de blokkade is pas 1 of 2 dagen na de behandeling duidelijk. De meeste patiënten hebben na de behandeling minder pijn. Het effect van de behandeling houdt gemiddeld enkele maanden aan en kan zonodig herhaald worden. In een aantal gevallen is een aanvullende behandeling nodig.Complicaties
We voeren de behandeling zorgvuldig uit. Toch is er een kleine kans op complicaties:- Het tijdelijk optreden van diarree. Deze bijwerking komt vaak voor.
- Duizeligheid. U kunt de eerste weken na de behandeling bij plotseling overeind komen even duizelig zijn. Dit komt door een lagere bloeddruk.
- Overgevoeligheid. Het is mogelijk dat u allergisch bent voor röntgencontrastvloeistof. U krijgt dan last van jeuk, huiduitslag en kortademigheid. Heel soms kan dit leiden tot een ernstige daling van uw bloeddruk.
- Dwarslaesie (gedeeltelijke verlamming van beide benen). Dit is een uiterst zeldzame complicatie.
Complicaties
We voeren de behandeling zorgvuldig uit. Toch is er een kleine kans op complicaties. lees meerComplicaties
We voeren de behandeling zorgvuldig uit. Toch is er een kleine kans op complicaties:- Het tijdelijk optreden van diarree. Deze bijwerking komt vaak voor.
- Duizeligheid. U kunt de eerste weken na de behandeling bij plotseling overeind komen even duizelig zijn. Dit komt door een lagere bloeddruk.
- Overgevoeligheid. Het is mogelijk dat u allergisch bent voor röntgencontrastvloeistof. U krijgt dan last van jeuk, huiduitslag en kortademigheid. Heel soms kan dit leiden tot een ernstige daling van uw bloeddruk.
- Dwarslaesie (gedeeltelijke verlamming van beide benen). Dit is een uiterst zeldzame complicatie.
Naar uw afspraak
Bezoekadres
Radboudumc hoofdingang
Geert Grooteplein Zuid 10
6525 GA Nijmegen
De multidisciplinaire pijnpoli bevindt zich in gebouw A op de 1e verdieping (route 648) en de behandelkamer bevindt zich in gebouw A op de 2e verdieping (route 682).
Routebeschrijving

Reis naar Geert Grooteplein Zuid 10

Ga naar binnen bij: Hoofdingang

Ga naar Gebouw A, Verdieping 2 en volg route 682
