.jpg?width=723&height=484&ext=.jpg&type=BlockColumn1Zoom1)
.jpg?width=723&height=484&ext=.jpg&type=BlockColumn2Zoom1)
Wat is Lymeziekte?
Lymeziekte wordt veroorzaakt door de bacterie Borrelia burgdorferi. Een teek brengt deze bacterie over. Bij deze ziekte zie je vaak een rode plek die steeds groter wordt (het erythema migrans).
lees meerZorgpad Lymeziekte onderzoeken en behandelingen
Hier leest u welke onderzoeken en behandelmogelijkheden er zijn en waarvoor u in het Radboudumc terecht kunt.
naar het zorgpadLyme-behandelcentrum
Samen met het AmsterdamUMC, het Rijksinstituut voor Volksgezondheid en Milieu (RIVM) en de Lyme-patiëntenvereniging vormt het Radboudumc het Nederlands Lymeziekte-expertisecentrum (NLE).
lees meerLyme-behandelcentrum
Samen met het AmsterdamUMC, het Rijksinstituut voor Volksgezondheid en Milieu (RIVM) en de Lyme-patiëntenvereniging vormt het Radboudumc het Nederlands Lymeziekte-expertisecentrum (NLE).
In ons centrum werken medisch specialisten zoals internist-infectiologen, kinderartsen, arts-microbiologen, verpleegkundig specialisten en een klinisch arbeidsgeneeskundige gespecialiseerd in Lymeziekte. Het Radboudumc heeft met het AmsterdamUMC een samenwerkingsverband en tussen beide UMC's is structureel overleg.
Verwijzing naar het Radboudumc
Wij bekijken de medische informatie in uw verwijsbrief en beoordelen of het zinvol is om gezien te worden in het Lyme expertisecentrum. Het is niet noodzakelijk iedereen op onze polikliniek te zien en daarom ondersteunen wij ook huisartsen en medisch specialisten bij het stellen van de diagnose en de behandeling. Gezien het grote aantal verwijzingen is er helaas een wachttijd van gemiddeld 8 tot 10 weken.
Heeft behandeling in ons centrum voor u geen meerwaarde en kan uw huisarts of specialist de behandeling goed uitvoeren? Dan krijgt uw verwijzer (huisarts of medisch specialist) hierover schriftelijk bericht. Als u vragen over uw ziekte, behandeling of verwijzing heeft, kunt u deze aan uw eigen arts stellen. Uw huisarts of specialist kan overleggen met de Lymespecialist.
Verwijzing bij acute Lymeziekte op korte termijn
Na telefonisch overleg met uw behandeld arts (huisarts of verwijzend specialist) kan u met spoed op de Lyme-polikliniek gezien worden als dit medisch noodzakelijk is.
Onderzoek Vaststellen van Lymeziekte
Allereerst beoordeelt de arts uw gezondheidsklachten, uw verhaal over de ziektegeschiedenis en uw leefgewoontes. Ook doet de arts lichamelijk onderzoek. Daarnaast kijkt hij of zij in bepaalde gevallen naar aanvullende onderzoeken, onder andere de resultaten van bloedonderzoek.
lees meerOnderzoek Vaststellen van Lymeziekte
Welk onderzoek kan Lymeziekte vaststellen?
Allereerst beoordeelt de arts uw gezondheidsklachten, uw verhaal over de ziektegeschiedenis en uw leefgewoontes (bijvoorbeeld of u meer kans heeft op tekenbeten doordat u veel in de natuur bent). Ook doet de arts lichamelijk onderzoek. Daarnaast kijkt hij of zij in bepaalde gevallen naar aanvullende onderzoeken, onder andere de resultaten van bloedonderzoek.
Erythema migrans
Bij een erythema migrans (de rode huidafwijking van Lymeziekte) hoeven we uw bloed niet te onderzoeken op de bacterie. De rode huidafwijking na een tekenbeet is duidelijk genoeg.
Heeft u geen erythema migrans? Dan is het aantonen van antistoffen in het bloed niet altijd genoeg. Soms hebben mensen nog antistoffen in hun bloed van een infectie die jaren geleden al genezen is. En soms zitten er nog geen antistoffen in het bloed, terwijl mensen wel Lymeziekte hebben. Zijn er uitslagen van bloedonderzoek uit andere laboratoria? Dan is het mogelijk dat we die opvragen.
Lyme testen
Hieronder vindt u een overzicht van aanbevolen tests voor Lymeziekte.
Indirecte tests
De meest gebruikte laboratoriumtesten voor Lymeziekte zijn antistoftesten. Hierbij meet je de reactie van het lichaam op de bacterie (antistof). Hiervan bestaan 2 soorten testen: de zogeheten ELISA test (screeningstest) en de blot (bevestigingstest). Als de screeningstest niet afwijkend is, is een bevestigingstest niet nodig. Beide tests meten antistoffen (herkenningsstoffen) tegen de Borrelia-bacterie. Ze meten dus niet direct of u ziek bent, of dat er levende Borrelia-bacteriën in uw lichaam aanwezig zijn. Daarom noemen we dit indirecte tests.
Het lichaam maakt deze antistoffen als het in aanraking komt met een Borrelia-bacterie. Dit gebeurt niet direct, het duurt enkele weken voordat we deze antistoffen voor het eerst kunnen meten. Er kunnen 2 soorten antistoffen worden gemeten:
- IgM is een antistof die al snel na de besmetting aanwezig kan zijn
- IgG antistof komt pas later (enige weken)
Meestal verdwijnt de IgM antistof na een aantal weken tot maanden uit het bloed, soms blijft deze langere tijd aanwezig. Dit betekent niet per se dat iemand nog ziek is. De IgG antistof kan het hele leven in het bloed aanwezig blijven, dit wijst er dan op dat het lichaam ooit de Lyme-bacterie heeft ‘gezien’.
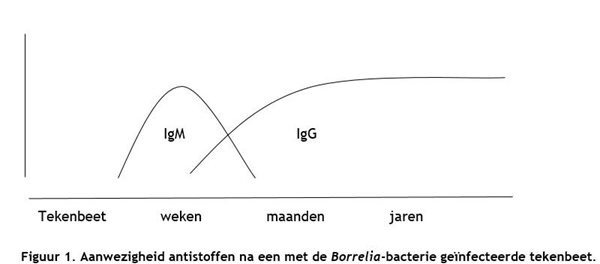
De aanwezigheid van antistoffen zegt dus helaas niet altijd iets over de aanwezigheid van de Borrelia-bacterie in uw lichaam. Met name de IgG antistof kan uw hele leven in uw bloed aanwezig blijven, ook als u al genezen bent en de infectie met de Borrelia-bacterie al lang niet meer aanwezig is. Ongeveer 5-10% van de Nederlandse bevolking heeft deze IgG-antistof tegen de Borrelia-bacterie in het bloed. Slechts een klein deel hiervan heeft Lymeziekte.
De betekenis van de Lyme-uitslag (antistof-test) hangt samen met de duur en uw soort klachten. De arts bespreekt dit met u.
Bij veel andere ziekten geven antistoffen tegen een ziekteverwekker in het bloed bescherming voor de volgende aanraking met dezelfde ziekteverwekker. Helaas geldt dit niet voor Lymeziekte. Dus ook als u eerder Lymeziekte heeft gehad, kunt u bij een nieuwe blootstelling aan een besmette teek opnieuw Lymeziekte krijgen.
Directe tests
Als u een huidafwijking heeft door Lymeziekte (Figuur 2 en 3) of bijvoorbeeld een Lyme-artritis (dik en gezwollen gewricht bij Lymeziekte) dan kan er een test worden gedaan op uw huid of gewrichtsvocht om te zien of de bacterie zelf aanwezig is (bacterie-DNA aantonen). Dit is een zogenaamde PCR-test. Heel soms kan de Borrelia-bacterie ook gekweekt worden (niet in bloed, wel soms in huid of gewrichtsvocht). Zowel de PCR-test als de kweek zijn directe tests: ze tonen de aanwezigheid van de Borrelia-bacterie zelf aan.
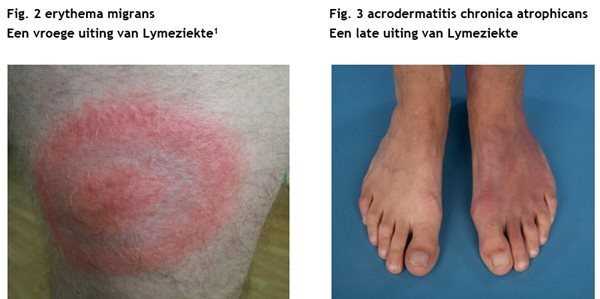
Erythema migrans is een klinische diagnose. Dat wil zeggen dat uw arts geen aanvullend onderzoek doet en meteen antibiotica voorschrijft.
Follow up
Soms heeft een patiënt en/of arts behoefte aan aanvullend onderzoek om het effect van de behandeling met antibiotica te bepalen als de klachten na deze behandeling blijven aanhouden. Hiervoor bestaat eigenlijk geen geschikt onderzoek: het herhalen van de serologie is hierbij niet zinvol en antistof-titers zijn niet geschikt om te onderzoeken of een borrelia-infectie weg is. De antistoffen kunnen namelijk verdwijnen maar ook levenslang aanwezig blijven bij een genezen infectie.
Andere manieren van testen
De huidige manier van testen schiet soms tekort. Mede daardoor worden er andere soorten tests aangeboden door binnen- en soms buitenlandse laboratoria. Vaak zijn die tests niet goed genoeg onderzocht en is het onduidelijk wat de testuitslag betekent. Voorbeelden hiervan zijn de VEGA-test, bioresonantie, levendbloedanalyse, CD57+-test, of de zogeheten fagentest. Er is op dit moment onvoldoende wetenschappelijk bewijs dat deze tests betrouwbaar zijn. In sommige gevallen is wel de onbetrouwbaarheid met behulp van wetenschappelijk onderzoek aangetoond, zoals voor levendbloedanalyse. Voor andere tests ontbreekt een goed biologisch werkingsmechanisme, zoals voor bioresonantie. Ook bestaan er zogeheten cellulaire tests voor Lymeziekte waar wel wetenschappelijk onderzoek naar is gedaan, maar de toegevoegde waarde onduidelijk was. Recent onderzoek van het Amsterdam UMC, Radboudumc en RIVM naar deze tests laat zien dat deze cellulaire tests niet geschikt zijn om Lymeziekte vast te stellen. De bovenstaande manieren van testen worden afgeraden in de Nederlandse richtlijn, omdat het risico op een onbetrouwbare uitslag te groot is.
Het is soms lastig om een goede diagnose te stellen bij Lymeziekte. Belangrijk bij het stellen van de diagnose zijn uw gezondheidsklachten, ziektegeschiedenis en leefgewoontes, maar ook de bevindingen bij lichamelijk onderzoek en de uitslagen van eventuele indirecte (of directe) tests. Op basis hiervan maakt uw arts een inschatting of u Lymeziekte heeft en of (aanvullende) antibiotica nodig is.
Meedoen aan onderzoek?
Het Radboudumc doet veel onderzoek naar Lymeziekte (borrelia infectie). Wij onderzoeken onder andere de reactie van het immuunsysteem op Lymeziekte, de gevolgen van Lymeziekte en de beste behandeling daarvan.
lees meerMeedoen aan onderzoek?
Het Radboudumc doet veel onderzoek naar Lymeziekte (borrelia infectie). Wij onderzoeken onder andere de reactie van het immuunsysteem op Lymeziekte, de gevolgen van Lymeziekte en de beste behandeling daarvan.
Nederlands Lymeziekte-expertisecentrum (NLe) Biobank
De afdelingen Infectieziekten van het Radboudumc en het AmsterdamUMC (locatie AMC) hebben samen de NLe Biobank opgezet. Met deze biobank willen we wetenschappelijk onderzoek doen naar Lymeziekte om de diagnostiek, behandeling en prognose van patiënten in de toekomst te verbeteren.
Wat is de NLe Biobank?
De NLe Biobank bevat lichaamsmateriaal (urine en bloed) en gegevens uit het medisch dossier (alles anoniem) o.a. over tekenbeten, lichamelijk klachten, antibioticumgebruik van deelnemende patiënten. Dit lichaamsmateriaal gebruiken we voor wetenschappelijk onderzoek. Het gaat bij de NLe Biobank niet om één onderzoek, maar om meerdere toekomstige onderzoeken naar Lymeziekte; zoals nieuwe diagnostische testen, nieuwe behandeling en meer inzicht in hoe de ziekte bij borrelia infectie werkt.
Wie kan aan het onderzoek meedoen?
Alle patiënten die de Lyme-poliklinieken van het Radboudumc of het Amsterdam UMC, locatie AMC, bezoeken kunnen worden gevraagd om deel te nemen aan de NLe Biobank. Het maakt hierbij niet uit of het zeker is of u Lymeziekte heeft. Juist op deze manier is het mogelijk om in de toekomst onderzoek te doen naar bijvoorbeeld nieuwe diagnostische tests. Als u besluit om deel te nemen, worden uw lichaamsmateriaal (bloed en urine) en uw medische gegevens (anoniem) voor een langere periode opgeslagen in de biobank van het Radboudumc of het Amsterdam UMC. Om uw materialen en de medische gegevens voor onbepaalde tijd op te mogen slaan, hebben wij van u schriftelijk toestemming nodig. Deze toestemming kunt u geven als u bij de arts op de polikliniek komt. De NLe Biobank is uniek in de wereld en geeft de mogelijkheid om de ontwikkeling van Lymeziekte te volgen gedurende het hele leven van een Lymeziekte patiënt. Vraag bij uw polibezoek gerust meer hierover aan uw arts en verpleegkundige.
.jpg?width=1024&height=681&ext=.jpg&type=BlockColumn1Zoom1)
Preventie en handelen bij een tekenbeet
Hoe kunt u een Lyme infectie voorkomen?
Teken komen het hele jaar voor, maar ze zijn vooral actief tussen maart en oktober, als het buiten minstens zeven graden Celsius is. De meeste mensen lopen een tekenbeet op tijdens een activiteit in de natuur, zoals: wandelen, mountainbiken, paardrijden, tuinieren of buitenspelen. Niet alle tekenbeten veroorzaken de ziekte van Lyme. Het advies luidt; ‘Na een bezoek aan het groen een tekencheck doen!’
Een tekenbeet kunt u nooit 100% voorkomen. Wel kunt u de volgende voorzorgsmaatregelen nemen om de kans op een tekenbeet te verkleinen:
- Draag gesloten schoenen en kleding als u in de natuur bent. Bijvoorbeeld; een lange broek, lange mouwen en een petje.
- Gebruik tekenwerende middelen op blote delen van het lichaam, bijvoorbeeld de enkels. Bekijk wel welk middel geschikt is, voor kinderen en zwangeren mogen niet al deze producten gebruikt worden. Het is hierbij erg belangrijk om de gebruiksaanwijzing goed te lezen.
- Blijf zoveel mogelijk op paden en vermijd contact met struikgewas en hoog gras.
- Controleer uzelf of laat iemand anders u controleren binnen 24 uur op tekenbeten na een activiteit in de natuur.
- Als u een tekenbeet ontdekt, verwijder de teek dan zo snel mogelijk. Dit kan met een pincet of met een tekenverwijderaar.
- Gebruik géén alcohol, jodium olie of andere middelen vóórdat u de teek verwijdert.
- Ontsmet het beetwondje nadat u de teek hebt verwijderd.
- Noteer wanneer en waar op de huid u gebeten bent. Houd tot 3 maanden na de tekenbeet de huid rond de beet in de gaten. Let op het ontstaan van verkleuring van de huid of klachten die passen bij de ziekte van Lyme.
Wanneer moet ik naar de huisarts?
- Als u een tekenbeet heeft.
- Als u een verkleuring van de huid ontdekt op de plek van de tekenbeet, die groter wordt. Deze kan tot 3 maanden na een tekenbeet verschijnen.
- Als u koorts en eventueel spier- en gewrichtspijn ontwikkelt in de eerste weken na een tekenbeet.
- Soms kunnen gewrichtsklachten, huidklachten, zenuwklachten of hartklachten ontstaan. Dat kan gebeuren als de vroege klachten van de ziekte van Lyme niet behandeld zijn met antibiotica. Maar deze klachten zijn soms ook een eerste uiting van de ziekte.
- Ook als u niet zeker weet of u een tekenbeet hebt gehad, maar wel een uitingsvorm, dan is het goed om langs de huisarts te gaan.
Meer informatie